Met onze relaties werken we aan een serie Toekomst Verkenningen voor Zorg en Welzijn. Die zijn vastgelegd in essays en interviews, waarvan we er de komende maanden wekelijks een of twee publiceren.
Thema’s van dit essay: financiering en kostenbeheersing zorg; inrichting en besturing zorg, solidariteit.
Financiële mechanismen in de zorg: het risicovereveningssysteem uitgelicht
Ulrich Oron
Inleiding
Hoewel er altijd wel wat op aan te merken is, mogen we wat mij betreft ook wel trots zijn op ons zorgstelsel. Eén van die uitzonderlijke krachten vind ik de solidariteit in ons stelsel.
Burgers zijn verplicht een (basis)zorgverzekering af te sluiten en daarvoor premie te betalen. Die verplichting is van groot belang voor de solidariteit. Alleen in een compleet systeem werkt het echt, hoe meer mensen er zich aan kunnen onttrekken hoe zwakker het systeem. Daarom houden we het ook strak in de hand via financiële vereveningsmechanismen.
Eén daarvan is het risicovereveningssysteem dat zorgverzekeraars behoedt voor financiële risico’s. Daarover gaat dit essay.
De machtige zorgverzekeraar beschermen voor risico’s?
Dit kan wat tegenstrijdig klinken: het beschermen van zorgverzekeraars, die grote en machtige partijen in de zorg? Toch is dit nu juist belangrijk voor het borgen van de solidariteit in ons zorgstelsel.
Wanneer zorgverzekeraars aan verzekerden premies in rekening brengen, die afhankelijk zijn van het risico dat die verzekerden voor de zorgverzekeraar vormt, zou de algemene toegankelijkheid van de zorg in gevaar kunnen komen. Dan zouden bijvoorbeeld chronisch zieke mensen zeer hoge premies moeten betalen of zelfs onverzekerbaar worden.
Om dit te voorkomen kent het Nederlandse stelsel een acceptatieplicht, die is vastgelegd in de Zorgverzekeringswet (Zvw): een zorgverzekeraar mag niemand weigeren voor de basisverzekering. Daarnaast is er een verbod op premiedifferentiatie: de premie die een zorgverzekeraar voor de basisverzekering vraagt, is voor iedereen gelijk.
Zonder aanvullende maatregelen geeft dit voor verzekeraars een prikkel tot risicoselectie. Bij een ‘schadeverzekeraar’ zou de logische neiging ontstaan om mensen met lage schadekans= lage zorgkosten (dus gezonde mensen) te selecteren en/of mensen die hoge schadelast = veel zorgkosten hebben (dus bijvoorbeeld chronisch zieken) te weren.
Zonder aanvullende maatregelen zou het systeem dus vroeg of laat faliekant falen en zouden juist de zorgbehoevenden benadeeld worden. Het is de taak van de overheid als ‘systeemverantwoordelijke’ om dit te voorkomen. Vandaar dus die risicoverevening.
De verevening gebeurt via het Zorgverzekeringsfonds, het fonds waarin onze inkomensafhankelijke Zvw premies terechtkomen, en de rijksbijdrage voor personen tot 18 jaar.
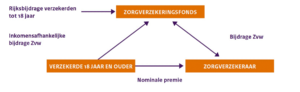
Wat is risicoverevening voor de zorgverzekeraars?
Risicoverevening houdt in dat de zorgverzekeraar een bijdrage krijgt die is afgestemd op het
risicoprofiel van zijn verzekerden. Daarmee wordt dus voorkomen dat een zorgverzekeraar zich richt op het aantrekken van jonge, gezonde mensen en/of het weren van ongezonde mensen.
Als een zorgverzekeraar relatief veel verzekerden in de portefeuille heeft met een ongunstig risicoprofiel, krijgt deze zorgverzekeraar een hogere bijdrage uit het zorgverzekeringsfonds dan een zorgverzekeraar met relatief veel verzekerden met een gunstig risicoprofiel.
Een voorbeeld van verzekerden met een ongunstig risicoprofiel zijn ouderen, omdat zij gemiddeld genomen hogere zorgkosten hebben dan jongere verzekerden. Voor oudere verzekerden krijgt een zorgverzekeraar daarom een hogere bijdrage dan voor jongere verzekerden. Jong en oud betalen immers dezelfde premie voor de basisverzekering. Op dezelfde manier krijgt een zorgverzekeraar een hogere bijdrage voor chronisch zieken dan voor gezonde mensen.
Bij een goed functionerend risicovereveningssysteem heeft de zorgverzekeraar helemaal geen financieel gewin bij het weren van mensen met hoge zorgkosten of het aantrekken van mensen met lage zorgkosten.
In een notendop is dat dus hoe wij in ons stelsel de prikkel tot risicoselectie door de zorgverzekeraar wegnemen. Achter de uitvoering gaat een minutieus vereveningsmodel schuil, waaraan ook steeds wordt bijgeschaafd om het model te laten aansluiten op de realiteit.
Het rekenwerk
Vereveningskenmerken
Zorgverzekeraars worden gecompenseerd op basis van leeftijd, geslacht en andere gezondheidsverschillen in de verzekerdenportefeuille. Wat betreft gezondheid gaat het om chronische aandoeningen, maar ook om verzekerdenkenmerken die een duidelijke samenhang hebben met gezondheid, zoals sociaaleconomische status. De kenmerken van verzekerden op basis waarvan de zorgverzekeraar gecompenseerd wordt, worden vereveningskenmerken genoemd.
Voor de geestelijke gezondheidszorg (GGZ) worden soms andere vereveningskenmerken gehanteerd dan voor de somatische zorg.
De belangrijkste vereveningskenmerken zijn:
- Leeftijd en geslacht
Naarmate mensen ouder worden stijgen hun zorgkosten en hier houdt dit vereveningskenmerk rekening mee.
Geslacht veroorzaakt ook verschillen in zorggebruik, het grootste verschil wordt veroorzaakt door zwangerschap en geboorten maar er zijn natuurlijk ook andere verschillen denkbaar (prostaatingrepen, borstkanker). In het rekenwerk worden tegenwoordig leeftijd en geslacht in samenhang bezien, via een verschillend kostenpatroon naar leeftijd voor mannen en voor vrouwen.
- Farmaciekostengroepen
Dit vereveningskenmerk houdt rekening met het gebruik van geneesmiddelen (in het jaar voorafgaand aan het vereveningsjaar). Geneesmiddelen en hun kosten zijn in ons stelsel zo goed herkenbaar en navolgbaar dat die zich uitsteken lenen als vereveningskenmerk. Middels de farmaciekostengroepen (FKG’s) zijn verzekerden met een bepaalde chronische aandoening herkenbaar via de declaraties van medicijnen, waarvan bekend is dat die voor die aandoening worden voorgeschreven. Voor de GGZ gelden andere FKG’s dan voor de somatische zorg.
- Diagnosekostengroepen
Vergelijkbaar met de FKG’s zijn er ook diagnosekostengroepen (DKG’s). Die berusten op diagnose-informatie (grotendeels uit de ziekenhuiszorg) uit het jaar voorafgaand aan het vereveningsjaar. Voor een set diagnosen van chronische aandoeningen, waarvan wordt verwacht dat die relatief hoge kosten met zich meebrengen, wordt via de DKG’s verevend. DKG’s bestaan uit clusters van aandoeningen met een soortgelijk kostenprofiel. Voor de GGZ gelden weer andere DKG’s dan voor de somatische zorg.
- Hulpmiddelenkostengroepen
Hulpmiddelenkostengroepen (HKG’s) zijn gebaseerd op het gebruik van een aantal nader omschreven hulpmiddelen in het jaar voorafgaand aan het vereveningsjaar. Het gaat alleen om een set hulpmiddelen die verband houden met chronische aandoeningen. Dit vereveningskenmerk geldt overigens alleen voor de somatische zorg.
- Sociaaleconomische status
Omdat inmiddels onomstotelijk is bewezen dat er een verband bestaat tussen de sociaaleconomische status (SES) en het gemiddelde zorggebruik, is dit al geruime tijd een vereveningskenmerk. Verzekerden met een lage sociaaleconomische status hebben gemiddeld hogere zorgkosten dan verzekerden met een hoge sociaaleconomische status.
In dit vereveningskenmerk worden verzekerden ingedeeld in klassen op basis van inkomen (per adres) en leeftijd.
- Aard van het inkomen
Net als bij SES bestaat er ook een soortgelijk relatie tussen de aard van het inkomen en het zorggebruik. Er zijn verschillen geconstateerd tussen zelfstandigen, hoger opgeleiden, verzekerden in loondienst, verzekerden met een arbeidsongeschiktheidsuitkering en bijstandsgerechtigden.
- Personen per adres
Het aantal personen per adres is niet een gezondheidsrisico op zich, we zijn op zoek naar iets anders. Dit kenmerk richt zich op het achterhalen van groepen waarvoor gemiddeld hogere zorgkosten zijn geconstateerd. Twee voorbeelden hiervan zijn alleenstaanden, of mensen die in een verpleeghuis wonen.
- Meerjarige hoge kosten
Verzekerden met jarenlang hoge zorgkosten hebben een grote kans om in een volgend jaar opnieuw hoge zorgkosten te maken. Het kenmerk meerjarige hoge kosten (MHK) is gebaseerd op de zorgkosten van de afgelopen drie jaar. Verzekerden met een hoge of zeer hoge kostenhistorie worden in verschillende klassen ingedeeld. Ook hier is er weer onderscheid tussen de somatische zorg en de GGZ.
- Gebruikers fysiotherapie
Dit vereveningskenmerk is wat recenter toegevoegd. Verzekerden die in het voorgaande jaar fysiotherapie krijgen vanwege een chronische aandoening hebben gemiddeld hogere zorgkosten dan andere verzekerden. Dit kenmerk maakt daarom onderscheid naar verzekerden die fysiotherapie krijgen vanwege een chronische aandoening van andere verzekerden. Dit kenmerk geldt alleen voor de somatische zorg.
- Gebruikers wijkverpleging
Ook dit vereveningskenmerk is wat recenter toegevoegd. Sinds 2015 zijn de kosten van de wijkverpleging onderdeel van de Zorgverzekeringswet. Zorgverzekeraars worden via het kenmerk gebruikers wijkverpleging gecompenseerd voor gebruikers van deze zorgvormen in het voorgaande jaar. Dit kenmerk geldt alleen voor de somatische zorg.
- Regio
Dit is dan weer een heel lang bestaand schadekenmerk. Het vereveningskenmerk regio is geen geografische regio, maar een clustering van postcodes. Het kenmerk houdt rekening met sociaaleconomische omstandigheden en andere geobserveerde gezondheidsverschillen per regio. Er gelden aparte indelingen naar regio voor de somatische zorg en de GGZ.
Via een statistisch model worden op basis van de vereveningskenmerken de verwachte zorgkosten berekend. Kort gezegd, wordt in het model aan elke waarde van een vereveningskenmerk een ‘prijskaartje’ gehangen, dat het normbedrag wordt genoemd. De normbedragen zijn gebaseerd op de verwachte gemiddelde kosten van het betreffende vereveningskenmerk.
Leunen op een model: het knelt en het werkt
De solidariteit in ons stelsel is een groot goed. In de politiek wordt dit ook vaak opgevoerd: het behoud van solidariteit, en het voorkomen van ‘tweedeling in de zorg’. Bij dat laatste is men bang voor een ongelijkheid die kan ontstaan als de meer welvarende burgers betere zorg zouden kunnen krijgen dan de armere burgers. We betalen allemaal bijna dezelfde premie voor de basisverzekering aan de zorgverzekeraar, maar zeker niet via onze inkomens. Daar is het: ‘de bredere schouders dragen zwaardere lasten’. Die lasten nemen voor de bredere schouders wel hand over hand toe waarmee het steeds meer gaat knellen op de solidariteit – de inkomenssolidariteit bedoel ik dan. Volgens metingen van TNO neemt dit solidariteitsgevoel in de samenleving daadwerkelijk af, dat is zorgelijk.
Het zijn mooie woorden als men zegt solidariteit belangrijk te vinden, maar je moet ook in staat zijn om dit uit te voeren.
Risicoverevening voor zorgverzekeraars is een heel belangrijke pijler daaronder.
Ik vraag me af hoeveel mensen zich daarvan bewust zijn, maar ook of ze zich bewust zijn hoeveel gegevens van ons allemaal daarin omgaan (SES, personen per adres, aard van het inkomen, diagnosen, geneesmiddelen etc.).
Het risicovereveningsmodel is een verfijnd model, en zelf ben ik ook wel te spreken over de methodologische inrichting daarvan. Ik kan mij helemaal indenken dat steeds wanneer andere landen hun zorgstelsel herzien, zij stiekem – of openlijk – bij ons komen spieken.
Over de auteur
 Ulrich Oron MBA, apotheker n.p. is partner van C3. Hij is apotheker en Master of Business Administration en heeft een Bachelor Rechten. Hij ontwikkelde belangstelling voor de economische, juridische en besliskundige elementen van de invoering van innovaties, nieuwe medische technieken en nieuwe medicijnen in de zorg. Zijn adviespraktijk richt zich vooral op analyses over innovaties gericht op de kosten en baten en de haalbaarheid van realisatie van de innovatie, zowel vanuit het organisatiebelang als vanuit het maatschappelijk perspectief.
Ulrich Oron MBA, apotheker n.p. is partner van C3. Hij is apotheker en Master of Business Administration en heeft een Bachelor Rechten. Hij ontwikkelde belangstelling voor de economische, juridische en besliskundige elementen van de invoering van innovaties, nieuwe medische technieken en nieuwe medicijnen in de zorg. Zijn adviespraktijk richt zich vooral op analyses over innovaties gericht op de kosten en baten en de haalbaarheid van realisatie van de innovatie, zowel vanuit het organisatiebelang als vanuit het maatschappelijk perspectief.
