C3 over Value Based Healthcare
Datum: 14-03-2019
C3 over Value Based Healthcare
 Het boek “Redefining Healthcare; creating value-based competition on results” dat in 2006 werd gepubliceerd door Michael Porter en Elisabeth Olmsted Teisberg leek een ware hype te ontketenen. Verlossende titels als “The strategy that will save healthcare” werden erop losgelaten. Menig zorgbestuurder had (of heeft) het op het bureau liggen, nonchalant, gelezen dan wel ongelezen.
Het boek “Redefining Healthcare; creating value-based competition on results” dat in 2006 werd gepubliceerd door Michael Porter en Elisabeth Olmsted Teisberg leek een ware hype te ontketenen. Verlossende titels als “The strategy that will save healthcare” werden erop losgelaten. Menig zorgbestuurder had (of heeft) het op het bureau liggen, nonchalant, gelezen dan wel ongelezen.
Op vrijdag 8 maart 2019 namen wij gezamenlijk, onder mijn gespreksbegeleiding en met deelname van een gast -een zorgbestuurder, Value Based Healthcare onder de loep.
Porter over de zorg: waarom zorgstelsels falen en het concurreren op patiëntwaarde
Kort gezegd ziet Porter een aantal elementen als hoofdoorzaken (‘root causes’) voor het falen van al onze zorgsystemen over de hele wereld. Gebrek aan competitie, het falen van competitie op waarde of resultaten, ‘zero sum competition’ (waarbij er geen waarde wordt toegevoegd aan het systeem), en verkeerde hervormingen. De aangedragen oplossing zal u niet verbazen: we moeten de concurrentie met elkaar aangaan op geleide van waarde en resultaten.
En de waarde die wij moeten toevoegen, is door Porter gedefinieerd als patiëntwaarde:

C3 over de zorg: waarde in verschillende perspectieven
De vraag is echter, en die vraag heb ik ook aan mijn C3-collega’s gesteld: is het wel zo dat de patiëntwaarde de ultieme waarde is in de zorg? Waar in sommige markten de klantwaarde absoluut leidend kan zijn, hebben we in de zorg te maken met een verzekeringsstelsel.
Anders dan in een ‘echte’ markt, ontstaat er in een verzekeringsstelsel een scheiding tussen degene die de keuze maakt (voor de behandeling), degene die de zorg krijgt en degene die de rekening betaalt. Deze scheiding is uiteraard niet absoluut maar hij is er wel.
Zorg kan daarom waarde hebben in verscheidene perspectieven:
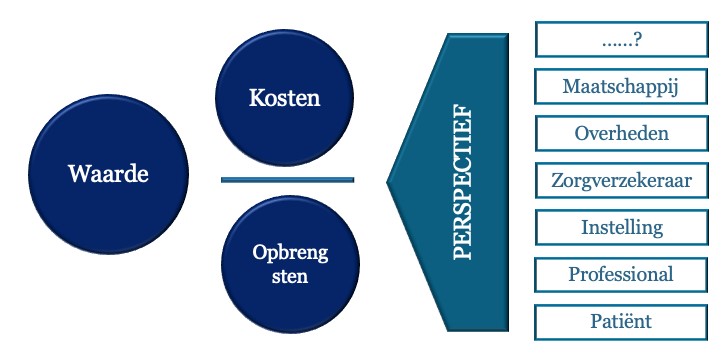
De perspectieven van waarde in de zorg zouden natuurlijk wel gelijkgericht moeten zijn, maar er zullen verschillen zijn tussen het patiëntperspectief en dat van de professional. De instelling zal weer een iets ander perspectief hebben, zo ook de zorgverzekeraar, beide iets meer financieel gelardeerd. In het maatschappelijk perspectief wegen ook productiviteitsverliezen van ziekte en dus productiviteitswinsten van behandeling mee.
Allemaal op zichzelf waardevolle perspectieven in verschillende stadia van besluitvorming.
De oplettende lezer zal zien dat ik de ratio heb omgekeerd, de teller en de noemer zijn van plek verwisseld. Waar bij Porter de patiëntwaarde numeriek hoger wordt bij betere uitkomsten tegen lagere kosten, is in een gezondheids-economische benadering de kosteneffectiviteitsratio beter bij een lagere investering per gezondheidsuitkomst.
Porter over transformatie
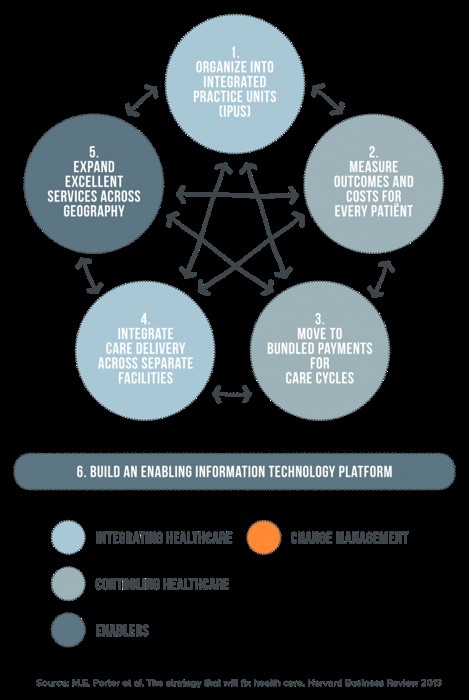
Volgens Porter is Value-Based Healthcare dus gericht op het maximaliseren van de waarde van zorg voor de patiënt en het reduceren van de zorgkosten. Hoe dat te bereiken? Porter beschrijft de transformatie van de zorg naar Value-Based Healthcare aan de hand van zes elementen die onderling verband houden met elkaar:
1. Organiseer de zorg rondom helder gedefinieerde patiëntgroepen.
2. Meet de uitkomsten en de kosten voor iedere patiënt.
3. Ketenfinanciering.
4. Ketenzorg (over de schotten heen georganiseerd).
5. Geografische expansie van best practices.
6. Ondersteunende technologie.
C3: Zelf aan de slag
Porter beschrijft weliswaar wat VBHC moet brengen, maar de vraag blijft hoe dit gerealiseerd kan worden. Bij C3 hebben we daarom de volgende vragen onder de loep willen nemen:
• In hoeverre passen wij deze 6 elementen al toe in Nederland?
• Hoe zouden we dat beter, meer, of anders kunnen doen?
De eerlijkheid gebiedt te schrijven dat dit zoveel stof voor bespreking was dat alleen de eerste vraagstelling per element volledig behandeld kon worden. Hieronder een (zeer beknopte) uiteenzetting van onze bevindingen:
1. Organiseer de zorg rondom helder gedefinieerde patiëntgroepen
Op dit punt werd een aantal voorbeelden aangedragen waar we in Nederland de zorg al organiseren rondom gedefinieerde patiëntgroepen. Te denken valt aan de financiering via ZZP's en DBC’s, weliswaar voortkomend uit betaaltitels maar wel met een impact op het organiseren van zorg. De intrede van het Triple Aim denken werd hier ook bij benoemd (zie verder). Ook is het gebruik van zorgpaden een voorbeeld.
2. Meet de uitkomsten en de kosten voor iedere patiënt
Hier werden al gauw ROM en de CQ index als voorbeeld genoemd. Waar in RCT’s in een gecontroleerde onderzoekssetting uitkomsten op patiëntniveau worden verzameld, gebeurt dat daarna op geaggregeerd niveau in registries en op patiëntniveau in het EPD.
Kosteninzichten ontbreken helaas nog veel en zijn nog dikwijls gebaseerd op verkoopprijzen (wat de zorgverzekeraar of het zorgkantoor uitkeert aan de instelling) en minder op de feitelijke kostprijzen. Hier is nog wel wat informatiewinst te behalen, deze berekeningen komen vaak op het bordje van ondergetekende.
3. Ketenfinanciering
De schotten tussen WLZ, WMO en Zvw zorg zijn zeker nog niet beslecht en dat zal de komende tijd ook niet gebeuren. De herverkaveling van de AWBZ is nog te recent om hier weer wijzigingen in aan te brengen.
De keten-DBC’s voor o.a. COPD, cardiovasculair risicomanagement zijn helaas niet zo goed van de grond gekomen.
4. Ketenzorg
Waarom die ketenzorg niet zo van de grond komt ligt aan de organisatie van zorg. Het is immers moeilijk haalbaar om in ons huidige stelsel een huisarts als beoogde ‘hoofdaannemer’ van de financiering te laten functioneren en de andere disciplines - inclusief medisch specialist - daaraan te laten rapporteren en factureren. Daarnaast zijn er grote verschillen in organisatiegraad tussen de eerste en tweede lijn. Jammer, het zou wel mooi zijn als dit zou lukken, in het belang van de zorg voor de patiënt.
5. Geografische expansie van best practices
Hier zijn we in Nederland eigenlijk best goed in. Richtlijnen, behandelstandaarden, kwaliteitsstandaarden, kwaliteitskaders, evidence based medicine; we passen dit allemaal best goed toe en er is voldoende aandacht voor de ontwikkeling hiervan.
6. Ondersteunende technologie
Hier zijn we in Nederland wat minder goed in maar er wordt aan gewerkt. Manieren om het de patiënt/cliënt gemakkelijker te maken doen steeds meer hun intrede (afspraakplanning, consulten op afstand, monitoring op afstand). Ook het gebruik van domotica, enerzijds voor gemak anderzijds voor veiligheid is gestaag in opkomst.
De bottleneck is toch vaak nog de financiering van ondersteunbende technologie, in een stelsel waarin hoofdzakelijk verrichtingen worden gefinancierd, wordt ondersteunende technologie helaas regelmatig een sluitpost.
Het Cappuccinomodel & Triple Aim
Hoewel VBHC en Triple Aim vaak in één adem worden genoemd, is hun werking en focus toch heel anders. Wat in Amerikaanse literatuur bekend staat als het Triple Aim model wordt in Nederland soms ook het cappuccinomodel genoemd. Het is een model dat professioneel gedrag stimuleert op het bereiken van drie doelen:
1. Verbeteren van gezondheid van een bediende populatie
2. Het vergroten van de kwaliteit van zorg door professionals en hun zorgorganisaties
3. Het verlagen van de kosten van de zorg per lid van de bediende doelgroep.
De bekostiging bij Triple Aim gebeurt in drie lagen (zogeheten ’nudges’, te vertalen als ‘duwtjes in de juiste richting’):
1. Populatie gebonden bekostiging: vast bedrag per jaar ongeacht het zorggebruik.
2. Verrichtingentarief: productie
3. Innovatietarief: financiert transformatiekosten (voorbereidingskosten innovatie, kosten training professionals, kosten investering nieuwe software en apparatuur, implementatiekosten).
Deze meer populatiegerichte benadering zal menigeen herkennen in bijvoorbeeld de huisartsenzorg die wordt gefinancierd via 3 segmenten die nagenoeg identiek zijn aan het bovenstaande.
Conclusies
Over VHBC en Triple Aim valt nog zo veel meer te zeggen en zo is er in de sessie ook veel meer besproken dan hierboven beschreven. Het leuke van de sessie was dat we erin slaagden om niet afgeleid te raken door mogelijk indrukken van ‘hypes’ en ‘framing’ maar de elementen zuiver te bespreken.
Ik denk persoonlijk dat elk model waarover is nagedacht, te bespreken valt en te analyseren is op welke waarde het voor ons kan hebben zonder te vervallen in voors of tegens. Ik zie ernaar uit om nog meer van deze onderwerpen bij C3 te bespreken en analyseren. Zo versterken wij onze inzichten in de zorg.

